【みんなどうしてる?】在宅介護のトイレ対策

在宅介護において、もっとも辛いことの一つが排泄に関するトラブルだと思います。
特に夜間の頻回なトイレは、身体的にはもちろん、精神的な負担は相当なものですよね。
今回は、twitterの投稿から、排泄トラブルの解決方法をピックアップしてみました。
◆頻尿に悩んだらまずは原因を考えてみましょう
頻尿は、原因によっては改善できる場合があります。
原因の一つに「足のむくみ」があります。足のむくみは、足に水分がたまっていることを表しています。その原因のほとんどは、静脈弁不全という、加齢に伴う変化です。
参考記事:「むくみ」はどうやって対処したらいいの?
そして、夜寝るときに横になると、足にたまった水分が体に戻っていきます。
その結果、体の水分が増えて尿となって出ていくのです。
そのため、むくみの対策をすることは、夜間頻尿の改善につながる可能性があります。
これは、日中に足をなるべく挙げておく(30分以上を1日3~4回)ことが有効です。
Care Livingさんもこれを試してみてうまくいったようです。
その他、頻尿に対しお薬が効く場合もあります。
一度かかりつけの先生に相談してみましょう。
◆トイレへの移動が大変
トイレへ移動する際のお手伝いや見守りが大変…というお悩みもよく聞かれます。
・移動手段
認知症のお母様を介護されているのりさんは、発想の転換で家に余っていたある家具を使って工夫されました。
・ポータブルトイレ+手すり
本格的に歩くのが厳しくなってきた時には、やはりポータブルトイレ+手すりの設置が王道のようです。
最近では、木目調であったり、ぱっと見はおしゃれなイスにしか見えないポータブルトイレも出てきています。
・押し入れをトイレに改造
ポータブルトイレはイヤ!という方もおられると思います。そこでなんと、押し入れをトイレにしてしまうという方法があります。
工事が必要なためお金はかかりますが、介護保険が適応されますので、1~3割の自己負担で済みます。
トイレが遠くて困っているという方は、一度ご検討されてみてはいかがでしょうか。
◆「臭い」が気になる
トイレ関係の臭いが気になるという方も多いのではないでしょうか。
臭い対策に関するいくつかの投稿をご紹介します。
・重曹
重症は、アルカリ性の性質を持つため酸性の汚れを効果的に落とすことができ、さらに消臭効果もあります。
Care Livingさんも効果を実感されたみたいですね。
・消臭剤
介護用の強力な消臭元が売られているそうです。確かにフィルムを外せば普通の消臭元と見分けはつかなそうですね。
・使い捨てパック
ポータブルトイレのバケツにかぶせて使えるタイプです。
処理が簡単にでき衛生的で、臭い対策にもなりそうです。
◆トイレの場所が分からない
認知症をお持ちの方では、トイレに間に合わずに失敗してしまうケースも多いですよね。
その原因は、尿意を感じにくくなり直前まで気付かないなど色々なことが考えられますが、「トイレの場所が分からずに間に合わない」という場合があります。
この場合、トイレのドアのデザインを変えることで解決できるかも知れません。
最近では、認知症の方にもフレンドリーなデザインが注目されています。
さすがにここまで派手にはしづらいですが、目立つ工夫をするだけでも変わりそうです。
いかがでしたでしょうか。
人が日々生活していく上では排泄は切っても切れない問題ですので、少しでもストレスなく過ごすことができればと思います。
皆さん色々な工夫をされていますが、ご参考になれば幸いです。
今の介護度がどれくらいなのか、おおよそのシミュレーションが可能です。
お一人お一人によって、適切なサービスの組み合わせや内容は変わります。
ケアマネジャーにご相談頂くか、ケアエコの相談サービスをご利用ください。
介護の排泄、お悩み解決!
突然「息が苦しい…」と言われたら!?
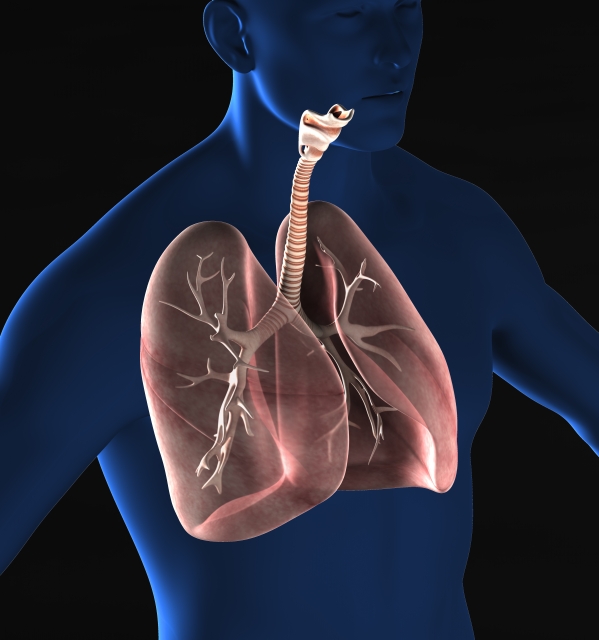
「息が苦しい」という症状のことを、医学用語で「呼吸困難」と言います。
呼吸困難の背景には、重大な病気が隠れていることが多く、注意を要する症状の一つです。
この項では、在宅療養をしている方が「息が苦しい」と訴えた時に考えるべきことと、その対応について述べさせて頂きます。
■考えられる原因
呼吸困難は、一般的には体に取り込まれる酸素が足りない時に、脳内にあるセンサーがそれを感知して自覚します。
皆さんも息を止めたり、酸素の薄いところへ行くと息苦しさを感じるのではないでしょうか。
そのため、呼吸困難を訴える場合には体に酸素が足りなくなる原因を考えます。その際には酸素が体にどのように取り込まれるのかに沿って考えると分かりやすいと思います。
まず、酸素は私たちの鼻、口から入り気管、気管支を通って肺に入ります。そして肺から血液の中に酸素が取り込まれるのです。酸素をたっぷり取り込んだ血液は、心臓を通って全身に運ばれます。
これらの経路から考えますと、呼吸困難の原因は、
①気管の問題
②気管支の問題
③肺の問題、
④心臓の問題
⑤血液の問題
に分けると考えやすいでしょう(厳密にはもう少しあります)。
気管の問題で一番多いのが、気管に物が詰まってしまう、いわゆるちっ息です。よく誤嚥と混同されがちですが、誤嚥は肺に入ってしまうので、ちっ息とは別ものです。
気管支の問題で代表的なのが気管支喘息です。肺の問題では、肺炎や肺気腫、気胸(肺に穴が開いてしぼむ病気)が多いです。心臓の問題では、心不全といって心臓の機能が弱り、肺に水が溜まってしまう病気があります。最後に、血液の問題では貧血が挙げられます。
■最も緊急なのはちっ息
今挙げた中で、最も急いで対応しないといけないのはちっ息です。
なぜなら、そのままでは数分で致命的となってしまう状態だからです。
食事中に突然苦しがるような状況では、ちっ息を考えてすぐに対応して下さい。
まず、必ず行うべきは「ハイムリック法」という処置です。これは腹部突き上げ法とも言い、ご本人の背部から腕を回して、へその上あたりでこぶしを作り強く圧迫する方法です。
参考:日本医師会ホームページhttps://www.med.or.jp/99/kido.html
動画などもインターネットにありますので、一度手順をご確認頂き、練習しておくと良いと思います。
救急車を呼ぶのであればなるべく早い段階から呼ぶべきですが、救急車を呼ぶことが必ずしもご本人、ご家族にとって良い選択となるとは限りません。詳細は別の項にさせて頂きますが、救急車を呼ぶかどうかは予め決めておいた方が望ましいでしょう。
■それ以外の対応
ちっ息ほど一刻を争う事態ではないですが、その他の病気の場合でもすぐに診察を受けた方が良い場合が多いです。特に、唇が紫になっていたり、呼吸の回数が多く荒い場合は急いだ方が良いと思います。
熱を伴っていたり痰が増えている場合には肺炎が疑われます。元々喘息持ちの場合、「ヒューヒュー」と息をしたり、明け方に息苦しくなる場合には喘息発作の可能性があります。胸の痛みがあったり、元々心臓の病気をお持ちの場合、横になると息苦しい場合、むくみを伴う場合には心不全の可能性が高くなります。
貧血はなかなか分かりづらいですが、顔色が白かったり、歩くときに息切れがするような場合には考えられます。
呼吸困難の訴えがあった時に考えられること、およびその対応について述べさせて頂きました。もちろん精神的なものからくる場合も多々あるのですが、前述のように呼吸困難というのは重大な病気が隠れていることが多い症状です。また、息が苦しいというのはご本人にとっても辛い症状です。
もし訪問診療や訪問看護にすでに入って頂いている場合には相談してみましょう。
夜間の頻尿!これって病気?

夜、トイレに起きる回数が増えたとご相談頂くことがあります。
何かの病気の前兆ではないかと心配になりますよね。
また、夜の尿回数が多いと、睡眠の質も低下してしまい、QOL(生活の質)の低下につながります。
今回は、夜間の尿回数が増えた時に考えられる原因と対応について述べさせて頂きます。
■大事なのは「出ている尿の量」
夜の尿回数が増えたと感じた時に、まず確認して頂きたいことがあります。それは、一回毎の尿の量です。正確な量まで計っていただく必要はありませんが、ジョロジョロと普通の量がでるのか、それともチョロっと出ておしまいなのかだけでも有用な情報です。
なぜかと言いますと、これにより考えられる原因が以下に述べるように異なってくるからです。
■一回の尿量が少ない場合
この場合、考えられるのは
・過活動性膀胱
・膀胱炎
・前立腺肥大症(男性の場合)
・神経因性膀胱
・便秘
・不眠症、うつ病
などです。
頻度が多いものとしては過活動性膀胱、前立腺肥大症です。これらは緊急性の高い病気ではなく、上手に付き合っていく必要があります。お薬を使うことで改善が見込めますが、副作用もあるため、日常生活に支障がなければ様子を見ることも多いです。
今までにも膀胱炎になったことがあったり、排尿時の痛み、残尿感、血混じりの尿を伴う場合には膀胱炎の可能性が高くなります。膀胱炎の場合は抗生物質を服用することで治ります。また、治療があまりに遅れると腎盂腎炎という重度の感染症に進むことがありますので、早めに主治医の先生にご相談下さい。
神経因性膀胱とは、排尿するための筋肉を動かす神経系の異常により起こります。ほとんどはすでに病気がある方(糖尿病、脳梗塞、脊髄の病気など)に起こります。こちらもお薬が有効です。
あとは、不眠症やうつ病により「眠れないからトイレに行く」というパターンもあるため注意が必要です。
■一回の尿量が普通~多い場合
こちらの方がより注意すべき場合です。
この場合、考えられるのは
・心不全
・腎不全
・糖尿病
・高血圧症
・お薬の副作用
などです。
体重が急に増えていたり、むくみが出てきた時は心不全や腎不全を疑う必要があります。
また、糖尿病により血糖値が高くなることで尿の量が増えることがあります。糖尿病は血液検査をしないと分かりませんが、市販の尿検査テープが参考になる場合もあります。
血圧が高かったり、お薬の副作用で尿の量が増えることもあります。
いずれにしてもこの場合は早めに主治医の先生にご相談した方が良いでしょう。
いかがでしたでしょうか。夜間の頻尿にもたくさん原因があります。
一回の尿の量が大事な手掛かりになりますので、ぜひ確認してみて下さい。
何かありましたら主治医の先生、または当サイトの医師相談へご相談下さい。
お通じ、ちゃんと出ていますか?

お通じの習慣は非常に大切です。
私たちも便秘になると体調が悪くなってしまいますよね。特にご高齢の方は便秘により元気がなくなってしまったり、食欲が落ちてしまったり、お腹が痛くなってしまったりと、トラブルの元になります。また、認知症をお持ちの方では便秘により症状が悪化したりすることもあります。このように便秘は在宅療養の大敵です。
今回はお通じを良くするためのポイントをお伝えしたいと思います。
■便秘解消のポイント
まずは生活習慣の改善が基本になります。具体的には以下の内容です。
- 充分な水分
- 食物繊維
- 運動
これらはよく言われていることですが、毎日きちんと意識することでかなり変わってきます。
■水分
水分量と排便の量には比例関係があるというデータがあります。便秘の方はまず意識的に水分を多めにとるようにしましょう。200~300mlずつ目安に増やしていくのが良いと思います。水分を取るのが苦手、という方もおられると思いますが、一度にたくさん飲むのではなく、間隔を狭めて少しずつ取るのが良いでしょう。
ただし、病状によっては水分量が制限されている場合もあります(心不全や慢性腎臓病など)。
不安な時は主治医の先生に確認してみましょう。
■運動
運動をすることで腸の動きが活発になり、排便習慣の改善につながります。
運動といっても、可能な範囲で少し歩いたり、立ったりするだけでもOKです。
■食物繊維
1日18~20g摂取することが推奨されています。これはおよそリンゴ5~6個分に相当する量で、かなり多いと感じるかも知れません。しかし、食物繊維を多く含む食品をうまく組み合わせることで無理なく摂取できるようになります。
以下に食物繊維を多く含む食品の例を挙げます(カッコ内は食品100gあたりの食物繊維量)。
寒天(74.1g)
ひじき(51.8g)
切干大根(21.3g)
エンドウ豆(17.9g)
おから(11.7g)
大麦(10.3g)
※文部科学省「日本食品標準成分表2020年版」
特に大麦は白米に混ぜたりすると無理なく食べられて良いでしょう。
また、最近では水分によく溶ける粉末状の食物繊維も市販されていますので、お茶やお味噌汁に溶くのも良いと思います。
■お薬
以上のような生活習慣改善を試してもダメな時は、お薬に頼ることも必要です。主治医の先生に相談してみましょう。
ただ一方で、下痢になりすぎてしまい介護負担の増加につながる場合もあるなど、バランスを取るのが結構難しいので注意しましょう。
また、センナが主成分の下剤(赤い粒など)は、長期間毎日使うと効果が弱くなることがあります。もし効きが弱くなってきたと感じたらお薬の変更も検討して頂くと良いでしょう。
いかがでしたでしょうか。参考にして頂ければ幸いです。
生活習慣を整えて、すっきりな毎日が過ごせるといいですね。
認知症の方の食事の摂り方

在宅療養されている方は様々な理由で食事の量が減ってしまうことがあります(「食欲が落ちた時、どうしたらいいの?」もご参照下さい)。
認知症をお持ちの方は、さらに特有の原因で食事量が変動します。
今回は特に認知症の方で考慮すべき原因と、その対応について述べさせて頂きます。
■認知症の仕組みが関係
それにはまず、認知症という病気の仕組みを理解すると良いかと思います。
認知症、特にアルツハイマー型認知症は脳の細胞が死んでしまうことで、脳の色々な部分が機能しなくなる病気です。認知症の特徴である記憶障害は、脳の記憶を担当する部分の細胞が死んでしまうことで起こります。
しかし、それ以外の脳の部分でも同じことが起こると、その部分が担当している機能によりさまざまな症状が出ます。
例えば、以下のような症状が起こります。
1. 失行
普段やりなれているはずの行為ができなくなってしまいます。例えば私たちが普段何気なくしている歯磨き一つとっても、脳の高度な機能をいくつも組み合わせて行っています。
服が着られなくなるなどが代表的な失行の症状です。
2. 失認
物を正しく認識できない、つまり物が何か分からなくなってしまいます。例えばコップをコップとして認識するにも、①まずコップを見る、②その特徴を捉える、③今までの記憶と照らし合わせる、④コップと認識する、といくつかの複雑なステップが必要なのです。
その機能が損なわれてしまうため、物を見ても正しく認識できなくなってしまいます。
3. 実行機能障害
これは名前の通り物事を実行する機能が落ちてしまう症状です。代表的な例は料理です。料理というのは、まず計画を立て、計画にそって食材を切ったり、調味料を加えたりします。また微妙な調節も必要になったりと、これもまた複雑なステップで成り立っています。
4. 注意障害
認知症をお持ちの方は、徐々に進行してくると入ってくる情報(音、視界など)を処理する力が衰えてきます。これにより周りの状況を理解することがどうしても苦手になってきてしまいます。そうすると周囲に気を取られやすくなり、集中することが難しくなってしまいます。
■症状に合わせた対応を
これらの症状に照らし合わせると、食事が進まない理由と取るべき対応が分かることがあります。
例えば、
1. 失行が原因
・お箸が使えない→スプーンにしてみる
・魚など食べ方が分からない→身をほぐしてみる
2. 失認が原因
・食べ物が何か分からなくなる→「これは~だよ。」「美味しそうな匂いがするね。」などと声かけしながら食べてもらう、食器の色を変えて食事を目立たせる
3. 実行機能障害が原因
・いくつかの料理を順序立てて食べられなくなる→ワンプレートや丼にしてみる
4. 注意障害が原因
・食事に集中できない→カーテンを閉める、TVを消すなど、外からの情報を少なくする
といった感じです。なかなか難しいですが、皆さん色々と工夫され、その方に合った方法を見つけておられます。正直、私たち医師でも驚く時があります。
それでも改善がない場合は、うつ病や身体の病気など他に原因が隠れている場合もあります(「食欲が落ちた時、どうしたらいいの?」もご参照下さい)。
ご心配な点がありましたら主治医の先生、もしくは当サイトの医師相談へお気軽にご相談下さい。